Шизофрения – это не болезнь
Главная >
Новости >
Шизофрения – это не болезнь
Психиатр Jim van Os (Джим ван Ос) меняет устоявшиеся представления о шизофрении. Шизофрения – не болезнь. И уж точно не генетически обусловленное заболевание. По его мнению, само название «»шизофрения»» исчезнет в ближайшие 10 лет. Статья профессора Медицинского центра Маастрихтского университета Van Os с двумя коллегами опубликована в начале ноября 2010 в журнале Nature. Эта работа – основанная на научных исследованиях точка зрения на шизофрению. Название статьи – «»Среда и шизофрения»» (ориг. англ. The environment and schizophrenia). В ней утверждается, что возникновение и развитие шизофрении по настоящее время остаются непонятыми, несмотря на все обнаруженные гены, причастные к этому расстройству. Ученые рассматривают генетические влияния в сочетании с факторами среды, в частности, жестоким обращением и психической травмой в детском возрасте, употреблением продуктов конопли, социальным исключением меньшинств и проживанием в условиях большого города. В соответствии с господствующей парадигмой, генетически уязвимы к шизофрении примерно 15% населения. А в пределах уязвимой группы шизофренией в конечном итоге заболевает 1 из 15 (т.е. 1% населения). Не пора ли отказаться от этой парадигмы? По мнению Van Os, многие исследователи пока этого не готовы принять. Они «»глубоко ныряют»» в ДНК в поисках аналога «»темной материи»». Но все больше и больше ученых сомневаются в существовании такого «»темного»» генного материала. «»В последние годы больше результатов приносят исследования среды, а вот внимание к генам заметно уменьшается. Уже четко установлено, что при неблагоприятных условиях в детском возрасте и при неблагоприятной среде проживания шизофрения может развиться без генетической предрасположенности. Но генетическая чувствительность, тем не менее, повышает риск возникновения расстройства»». — Откуда взялось представление о том, что шизофрения является прежде всего наследственным заболеванием? Van Os: «»В том числе из классических близнецовых исследований: с однояйцевыми и двуяйцевыми парами. Но сейчас уже ясно, что в подобных исследованиях оказывается плохо замерено воздействие среды. При статистической обработке данных там появляется ряд артефактов против средового компонента. Соответственно, он всегда получается слишком низким. Лучше выполнять исследования не только на близнецах, но с привлечением родителей, братьев и сестер. В исследованиях шизофрении это еще в полной мере не реализовано. С появлением генных технологий, исследователи занялись изучением всех болезней с высоким наследственным фактором. Чтобы как можно быстрее найти соответствующие гены. Их действительно нашли, но они пока объясняют лишь очень небольшую часть из ранее обнаруженного наследственного фактора. Настоящие исследователи генетики говорят: исследования, в ходе которых проводилось картирование всех вариантов ДНК в специфической группе пациентов, не дали ожидаемых результатов, то есть существует иное генетическое объяснение. Сейчас они говорят, что у каждого пациента с шизофренией присутствует та или иная мутация: вместо ограниченного числа общих вариантов, которые не могут объяснить шизофрении, теперь они предлагают нечто специальное. Они просто переключаются на следующую генетическую гипотезу. Обращение к этим моделям обусловлено представлениями, что у нормального человека невозможна уязвимость в отношении психоза. А коль Вы считаете это очень редкой болезнью, то тому также должен быть свой ген. Редакция Nature попросила нас и еще двух критиков генетического подхода изложить на бумаге наши мысли о шизофрении именно по причине отсутствия движения вперед в области биологических исследований в психиатрии. Каждую неделю можно прочитать в газетах о новом открытии, которое все изменит коренным образом. Что касается нас, то мы пытаемся объяснить, как генетически обусловленная болезнь может также оказаться болезнью социально обусловленной»». — И как идут исследования в этом направлении? Van Os: «»Пациенты очень часто рассказывают о перенесенных психических травмах или об употреблении продуктов конопли. Этому надо уделять больше внимания. Исследователи генов не слышат эти рассказы пациентов, потому что к ним в лабораторию поступает лишь пробирка с кровью – и все. Такие исследователи всегда говорят: «»Я не верю во взаимодействие генов и среды»». По моим наблюдениям, существует линейная связь между подобными заявлениями и количеством пациентов, которых они видят своими глазами. Да и в старых близнецовых исследованиях социальные факторы почти никогда не были известны»». — Почему в прошлом оказалось так мало результатов по исследованию роли факторов среды? Van Os: «»Методология исследования факторов среды была недостаточно совершенна. Это наблюдательное исследование, при котором Вы ищете одновременно появляющиеся характеристики, например, увеличение количества курильщиков и рост числа случаев рака легких. Такие исследования всегда вызывают некоторые подозрения. Ну и конечно, такие подозрения еще и насаждаются, например, производителями табачных изделий, которые немедленно заявляют, что наблюдательное исследование не доказывает наличие причинно-следственной связи»». — А как можно улучшить методологию? Van Os: «»В современных наблюдательных исследованиях Вы ведете исследования в совершенно разных средах, с использованием максимального числа разнообразных схем научных исследований. Если и тогда при определенных условиях исследования у Вас снова и снова проявляется связь между показателем среды и психозом, то это действительно что-то реальное»». — Вы можете дать конкретный пример? Van Os: «»Возьмите употребление продуктов конопли и психозы. Исследования употребления продуктов конопли показывают, что у самых обычных людей могут появиться тонкие и легкие симптомы психоза. Большие когортные исследования показывают, что среди потребителей продуктов конопли выше показатели психозов. Помимо этого, существуют, например, экспериментальные исследования, во время которых люди по жребию курили сигареты с марихуаной или с плацебо. Участниками этого исследования были как пациенты, так и люди, уязвимые в отношении шизофрении, т.е. родственники первой степени пациентов с шизофренией. Исследуют также и реакции мозговой ткани на коноплю. Во всех этих исследованиях присутствует одно: у людей, больше употребляющих продукты конопли, выше вероятность психоза и шизофрении. Что является причиной, а что – следствием, пока не доказано, но сама связь присутствует. Сейчас также есть данные о рисках для жителей больших городов, для людей, принадлежащих к национальным меньшинствам, которые чувствуют себя ущемленными и социально обделенными, и для людей, пострадавших в детстве от жестокого обращения или иной психической травмы. — Как организованы эти исследования? Van Os: «»Группа европейских исследователей шизофрении, все из которых раньше работали в лондонском Институте психиатрии, получила от Евросоюза 12 миллионов евро для исследования воздействий генов и среды. При этом мы изучаем гены, образ жизни и жизненные обстоятельства у пациентов и здоровых. Мы также изучаем людей с семейной уязвимостью (почвой) или с психометрической уязвимостью, а это значит, что у них чаще бывают психотические переживания»». — Как Вы находите таких людей? Van Os: «»Через исследования с использованием опросников. Примерно 15% от общей популяции говорят, что у них хоть раз в жизни были галлюцинации или мысли о том, что компьютер вмешивается в работу их мозга. Но в реальности психическое расстройство – это не только количество и выраженность симптомов, но и степень субъективного страдания человека в связи с этими симптомами. — Вы отступаете от существующей классификации и ведете исследования, суть которых состоит не в том, страдает ли человек расстройством или нет, а в какой мере это происходит. В картине такого континуума у каждого будет свой показатель. Не окажемся ли мы все в результате пациентами? Van Os: «»Когда подобные рассуждения применяют к депрессии или тревоге, они вызывают куда меньший скепсис. Потому что каждый несколько дней может быть подавленным. Если этот период продолжается 2 недели, и человек из него не выходит, то это называется депрессией. Существуют убедительные доказательства подобного континуума и для психозов. Это континуум переживаний, которые можно замерить в обществе, в том числе параноидные идеи, преходящие галлюцинации, расстройства мотивации и тонкие изменения в мышлении. Точно как при шизофрении, только намного тоньше, потому что в популяции свой градиент. — Какая польза от таких исследований врачам и пациентам? Мы знаем уже, что некоторые средовые факторы могут быть опасными, в первую очередь, для детей и молодых взрослых? Van Os: «»Это важно для превенции. Мы видим, что для шизофрении образ жизни оказывается не менее важен, чем для болезней сердца и сосудов»». — Какой образ жизни может предотвратить появление шизофрении? Van Os: «»Можно научить людей, чувствительных к психозам, вставать по утрам с мыслью «»передо мной широкие возможности»». Можно вставать и с мыслью, что опять вступаешь все в ту же круговую колею, что твою жизнь определяют другие, и ты сам никак не можешь контролировать свою среду. Естественно, такая мысль может появиться, потому что это может быть Ваша реальность. Например, Вы работаете в секретариате, и Ваша работа состоит в том, чтобы выполнять то, что другие бросают на Ваш стол. — Если оставить в стороне вставание по утрам, не кажется ли Вам, что опасность несколько серьезнее? Van Os: «»В отношении шизофрении существует некоторое недопонимание. В текущей версии американской DSM-IV шизофрения определяется, на основании продолжительности и тяжести болезни, как самая тяжелая форма всего спектра «»шизоидных»» расстройств. При этом вся диагностическая система построена на использовании дихотомических категорий: у Вас или есть что-то, или нет, одно расстройство или другое. При этом в клинической практике может быть путаница с ярлыками – при одних и тех же симптомах один психиатр поставит «»шизофрению»», а другой – «»депрессию»», так что дело не в ярлыках, а в том, нуждается ли конкретный человек в помощи. В современном понимании шизофрения – это расстройство, в котором сходятся четыре группы симптомов, которые в обычной жизни встречаются очень часто – в мягкой форме и отдельно друг от друга – в 10-20% населения. Мне представляется, что правильнее рассматривать это расстройство многомерно (dimentional), т.е. оценивая тяжесть каждой группы симптомов. В DSM-IV симптомы различной тяжести и из разных групп называются как различные болезни. Помимо диагноза шизофрении, в разделе психозов и шизофрении DSM-IV присутствует около 25 различных психотических диагнозов. Это чересчур много. В целом, я считаю, что разделение расстройств на категории принесло больше вреда, чем пользы»». — Почему в DSM—IV оказалось так много диагнозов? Van Os: «» DSM-IV была опубликована в 1994 после очень сложного процесса. DSM является инициативой американской профессиональной организации, объединяющей психиатров – Американской психиатрической ассоциации (АПА). Прежде всего американским психиатрам была нужна явная болезнь, очень тяжелая, при которой психотерапия не помогает. — Вы участвуете в рабочей группе по подготовке DSM—V, по разделу психозов и шизофрении. Как Вы попали в эту группу со своим отличным от американского «»европейским»» мышлением? Van Os: «»АПА хотела обновить DSM-V с учетом последних научных данных. Меня пригласили из-за моих публикаций об этих четырех группах симптомов, потому что я рассматривал это расстройство многомерно. — И каков результат? Van Os: «»Мы собираемся внести в АПА предложение о термине «»психотические синдромы»». Вместо болезни «»шизофрения»» появится шизофренический синдром. Шизофрения – это не болезнь. В этом суть изменения. Кроме того, будет возможность в рамках шизофренического синдрома определять тяжесть симптомов. Таким образом врач сможет поставить диагноз, и уточнить при этом симптомы и их тяжесть. Но кто хочет, может и дальше использовать многие из старых диагнозов. Отказаться от них сразу – слишком большой шаг. Не следует забывать о том, что на основе диагнозов DSM-IV писались журналы и назывались подразделения в университетах, работали системы страхования здоровья и фарминдустрия. Я надеюсь, что в ближайшие годы исчезнет представление о том, что шизофрения – это болезнь, имеющая четкое определение, для которой известны причины возникновения, терапия и течение. — Итак, Вы хотите, чтобы название «»шизофрения»» вышло из употребления. В прошлом году Вы предложили называть шизофрению в будущем «»saliencesyndrome«». Как дела с этим названием? Van Os: «»Нет, у этого названия очень много недостатков. Слово Salience очень тяжело для перевода. Оно означает нечто вроде «»важность значения»». Мы предлагаем АПА вместе с ВОЗ поискать новое название для этого расстройства. «»Шизофрения»» означает, что вы страдаете тяжелой болезнью с настоящим греческим названием, при котором от самого пациента мало что зависит. Если Вы в компании скажете, что у Вас депрессия, то все сразу поймут, что речь идет о повышении или понижении настроения. Если же Вы скажете, что у Вас шизофрения, то люди не будут иметь ни малейшего представления о том, что с Вами не так»». — Если это будет не «»saliencesyndrome«», то что? Van Os: «»Новое название появится не раньше, чем лет через десять. Справка: Johannes Jacobus (Jim) van Os родился в 1960 году; изучал медицину в Амстердаме, а психиатрию – в Лондоне. После этого работал в психиатрических клиниках в Джакарте, Касабланке, Бордо и Лондоне. Van Os – профессор психиатрической эпидемиологии Маастрихтского университета и «»гостевой лектор»» Института психиатрии в Лондоне. Вместе с коллегами разрабатывает новейшие формы помощи психиатрическим пациентам. Он и его научная группа выявили различные новые факторы риска для развития психозов, для возникновения тревоги и депрессии. По материалам: Schizofrenie is geen ziekte. – NRC Handelsblad, 13.11.10, Sect. Wetenschap, p. 4-5. Источник: mniip.org
|
ISSN 2588-0519 (Print)
ISSN 2618-8473 (Online)
Безумие в наследство
Шизофрения — одна из самых загадочных и сложных болезней, причем во многих смыслах. Ее тяжело диагностировать — до сих пор нет консенсуса о том, одно это заболевание или много похожих друг на друга. Ее сложно лечить — сейчас есть лишь препараты, которые подавляют т. н. позитивные симптомы (вроде бреда), но они не помогают возвратить человека к полноценной жизни. Шизофрению сложно исследовать — ни одно другое животное кроме человека ей не болеет, поэтому и моделей для ее изучения почти нет. Шизофрению очень тяжело понять с генетической и эволюционной точки зрения — она полна противоречий, которые биологи пока не могут разрешить. Однако хорошие новости заключаются в том, что в последние годы, наконец, дело вроде бы сдвинулись с мертвой точки. Об истории открытия шизофрении и первых результатах ее изучения нейрофизиологическими методами мы уже подробно писали. На этот раз речь пойдет о том, как ученые ищут генетические причины возникновения болезни.
Шизофрению очень тяжело понять с генетической и эволюционной точки зрения — она полна противоречий, которые биологи пока не могут разрешить. Однако хорошие новости заключаются в том, что в последние годы, наконец, дело вроде бы сдвинулись с мертвой точки. Об истории открытия шизофрении и первых результатах ее изучения нейрофизиологическими методами мы уже подробно писали. На этот раз речь пойдет о том, как ученые ищут генетические причины возникновения болезни.
Важность этой работы даже не в том, что шизофренией болеет почти каждый сотый человек на планете и прогресс в этой области должен хотя бы радикально упростить диагностику, — даже если создать хорошее лекарство сразу и не получится. Важность генетических исследований в том, что они уже сейчас меняют наши представления о фундаментальных механизмах наследования сложных признаков. Если ученым все-таки удастся понять, как может «прятаться» в нашей ДНК такая сложная болезнь как шизофрения, это будет означать радикальный прорыв в понимании организации генома. И значение такой работы выйдет далеко за пределы клинической психиатрии.
И значение такой работы выйдет далеко за пределы клинической психиатрии.
Сначала
немного сырых фактов. Шизофрения
— это тяжелое, хроническое, ведущее к
инвалидности психическое заболевание,
поражающее обычно людей в молодом
возрасте. От нее
страдает около 50 миллионов человек по
всему миру (немногим менее 1% популяции).
Заболевание сопровождается апатией,
безволием, часто галлюцинациями, бредом,
дезорганизацией мышления и речи,
моторными нарушениями. Симптомы обычно
становятся причиной социальной изоляции
и снижения работоспособности. Повышенный
риск суицида у больных шизофренией, а
также сопутствующие соматические
заболевания приводят к тому, что общая
продолжительность жизни у них снижается
на 10-15 лет. Кроме того, больные шизофренией
имеют меньше детей:
мужчины имеют в среднем на 75 процентов, женщины
— на 50 процентов.
Последние
полвека стали временем бурного прогресса
во многих областях медицины, однако
этот прогресс почти не затронул
профилактику и лечение шизофрении. Не
Не
в последнюю очередь это связано с тем,
что мы до сих пор не имеем внятного
представления о том, нарушение каких
именно биологических процессов является
причиной развития заболевания. Такой
дефицит понимания привел к тому, что со
времени появления на рынке первого
антипсихотического препарата хлорпромазина
(торговое название: «Аминазин») более
60 лет назад так и не произошло качественного
изменения в лечении болезни. Все ныне
существующие одобренные для лечения
шизофрении антипсихотики (как типичные,
включая хлорпромазин, так и атипичные)
имеют один и тот же основной механизм
действия: они
снижают активность дофаминовых
рецепторов, что
устраняет галлюцинации
и
бред, но,
к сожалению, слабо
влияет
на
негативную симптоматику вроде
апатии, безволия, расстройств мышления
и т. д. Про побочные эффекты мы даже
не упоминаем.
Общее
разочарование в
исследованиях шизофрении проявляется в том, что фармацевтические компании уже давно уменьшают финансирование разработки антипсихотиков, — и это при том, что общее число клинических испытаний только растет. Однако
Однако
надежда на прояснение причин возникновения
шизофрении пришла с довольно неожиданной
стороны —
она
связана с беспрецедентным прогрессом
в молекулярной генетике.
Коллективная ответственность
Еще
первые исследователи шизофрении
заметили, что риск заболеть тесно
связан
с наличием больных родственников.
Попытки установить
механизм
наследования
шизофрении были предприняты почти сразу
после переоткрытия законов Менделя, в
самом начале XX века. Однако, в отличие
от многих других болезней, шизофрения
никак
не хотела
укладывалась
в рамки простых менделевских моделей.
Несмотря
на высокую наследуемость, связать
ее
с
одним или несколькими генами не
получалось,
поэтому к середине века все
большей популярностью стали пользоваться
т. н.
психогенные
теории развития болезни. В
согласии с
крайне популярным к середине века
психоанализом, эти
теории объясняли видимую
наследуемость шизофрении не генетикой,
а особенностями воспитания
и
нездоровой
атмосферой внутри
семьи. Появилось
Появилось
даже такое понятие как «шизофреногенные
родители».
Однако
теория эта, не смотря на свою популярность,
прожила недолго. Окончательную
точку в вопросе о том, является ли
шизофрения наследственной болезнью,
поставили психогенетические исследования,
проведенные уже
в
60-70-е годы. Это были прежде всего
близнецовые исследования, а также
исследования приемных детей. Суть
близнецовых исследований заключается
в сравнении
вероятностей проявления какого-то
признака — в данном случае развития
заболевания — у
одно- и разнояйцевых близнецов. Поскольку
разница
в действии среды на близнецов не зависит
от того однояйцевые они или разнояйцевые,
то
различия в этих
вероятностях должны происходит
главным образом от того, что однояйцевые
близнецы генетически идентичны, а
разнояйцевые имеют в среднем лишь
половину общих вариантов
генов.
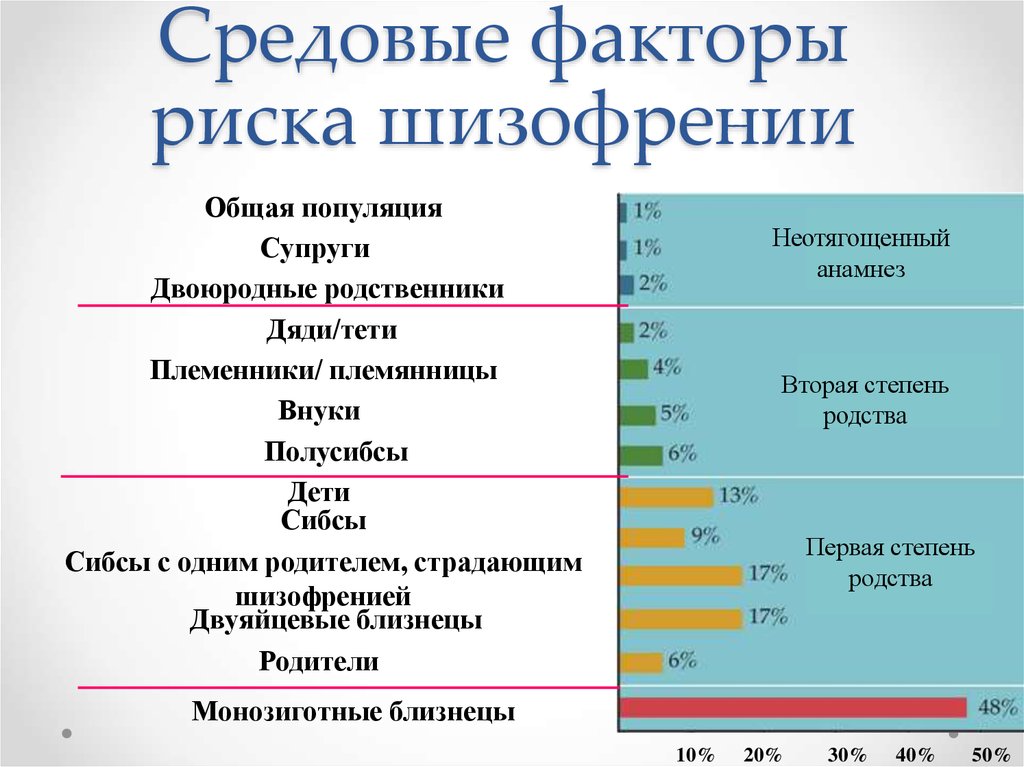
В
случае шизофрении оказалось, что
конкордантность однояйцевых близнецов
более чем в 3 раза превышает конкордантность
разнояйцевых: для
первых
она составляет приблизительно
50 процентов,
а
для
вторых
— менее
15 процентов.
Эти
слова надо понимать так: если
у вас есть страдающий
шизофренией однояйцевый
брат-близнец, то
вы
сами
заболеете
с вероятностью в 50 процентов. Если
же вы с братом разнояйцевые близнецы,
то и риск заболеть
составляет
не
более 15
процентов. Теоретические
расчеты, которые
дополнительно учитывают распространенность
шизофрении в популяции, дают оценку
вклада наследуемости
в развитие болезни на
уровне 70-80 процентов.
Для
сравнения, примерно так же наследуется
рост и индекс массы тела — признаки,
которые всегда считались тесно связанными
с генетикой. Кстати,
как оказалось позже, столь же высокая
наследуемость характерна для трех
из четырех остальных
основных психических заболеваний:
синдрома дефицита внимания и
гиперактивности, биполярного расстройства
и аутизма.
Результаты
близнецовых исследований полностью
подтвердились при изучении детей,
которые
родились у
больных шизофренией и были
усыновлены в раннем
младенчестве здоровыми приемными
родителями.
Оказалось, что риск заболеть шизофренией
у них
не снижен по сравнению с детьми,
воспитанными своими родителями-шизофрениками,
что
однозначно
указывает
на ключевую роль генов в этиологии.
И
здесь мы подходим к одной из самых
загадочных особенностей шизофрении.
Дело в том, что если она так сильно
наследуется и при этом очень негативно
влияет на приспособленность носителя
(напомним, что больные шизофренией
оставляют по крайней мере вдвое меньше
потомков, чем здоровые люди), то как ей
удается сохраняться в популяции по
крайней мере на протяжении нескольких
сотен тысяч лет?
Это
противоречие, вокруг
которого во
многом и происходит главная борьба
между разными теориями,
получило название «эволюционного
парадокса шизофрении»
До недавнего времени ученым было совершенно неясно, какие именно особенности генома больных шизофренией предопределяют развитие болезни. На протяжении десятилетий горячие споры велись даже не о том, какие именно гены изменены у больных шизофренией, а о том, какова общая генетическая «архитектура» болезни.
Имеется ввиду следующее. Геномы отдельных людей очень похожи друг на друга, отличия в среднем составляют менее 0,1 процента нуклеотидов. Некоторые из этих отличительных особенностей генома довольно широко распространены в популяции. Условно считается, что если они встречаются у более чем одного процента людей, их можно называть распространенными вариантами или полиморфизмами. Считается, что такие распространенные варианты появились в геноме человека более 100,000 лет назад, еще до первой эмиграции из Африки предков современных людей, поэтому они присутствуют обычно в большинстве человеческих субпопуляций. Естественно, что для того, чтобы существовать в значительной части популяции на протяжении тысяч поколений большая часть полиморфизмов должна быть не слишком вредна для своих носителей.
Некоторые из этих отличительных особенностей генома довольно широко распространены в популяции. Условно считается, что если они встречаются у более чем одного процента людей, их можно называть распространенными вариантами или полиморфизмами. Считается, что такие распространенные варианты появились в геноме человека более 100,000 лет назад, еще до первой эмиграции из Африки предков современных людей, поэтому они присутствуют обычно в большинстве человеческих субпопуляций. Естественно, что для того, чтобы существовать в значительной части популяции на протяжении тысяч поколений большая часть полиморфизмов должна быть не слишком вредна для своих носителей.
Однако в геноме каждого из людей есть и другие генетические особенности,— более молодые и более редкие. Большая часть из них не предоставляет носителям какого-либо преимущества, поэтому их частота в популяции, даже если они фиксируются, остается незначительной. Многие из этих особенностей (или мутаций) имеют более или менее выраженное отрицательное влияение на приспособленность, поэтому они постепенно удаляются негативным отбором. Им взамен в результате непрерывного мутационного процесса появляются другие новые вредные варианты. В сумме частота любой из новых мутаций почти никогда не превышает 0,1 процентов, и такие варианты называют редкими.
Им взамен в результате непрерывного мутационного процесса появляются другие новые вредные варианты. В сумме частота любой из новых мутаций почти никогда не превышает 0,1 процентов, и такие варианты называют редкими.
Так вот, под архитектурой болезни имеется ввиду то, какие именно генетические варианты — распространенные или редкие, имеющие сильный фенотипический эффект или лишь слегка увеличивающие риск развития болезни, — предопределяют ее появление. Именно вокруг это вопроса до недавнего времени и велись основные споры о генетике шизофрении.
Единственный факт, бесспорно установленный молекулярно-генетическими методами относительно генетики шизофрении за последнюю треть XX века — ее невероятная сложность. Сегодня очевидно, что предрасположенность к болезни определяется изменениями в десятках генов. При этом все предложенные за это время «генетические архитектуры» шизофрении можно объединить в две группы: модель «распространенная болезнь — распространенная изменчивость» («common disease — common variants», CV) и модель «распространенная болезнь — редкие варианты» («common disease — rare variants», RV). Каждая из моделей давала свои объяснения «эволюционного парадокса шизофрении».
Каждая из моделей давала свои объяснения «эволюционного парадокса шизофрении».
RV vs. CV
Согласно модели CV генетическим субстратом шизофрении является некий набор генетических особенностей, полиген, — сродни тому, что определяет наследование количественных признаков вроде роста или массы тела. Такой полиген — это набор полиморфизмов, каждый из которых лишь немного влияет на физиологию (они называются «каузальными», т. к. хоть и не по одиночке, но приводят к развитию болезни). Чтобы поддерживать характерный для шизофрении довольно высокий уровень заболеваемости необходимо, чтобы этот полиген состоял из распространенных вариантов — ведь собрать в одном геноме много редких вариантов очень сложно. Соответственно и каждый человек имеет десятки таких рискованных вариантов в своем геноме. Суммарно все каузальные варианты определяют генетическую предрасположенность (liability) каждого отдельного человека к заболеванию. Предполагается, что для качественных сложных признаков, таких как шизофрения, имеется некое пороговое значение предрасположенности, и заболевание развивается только у тех людей, чья предрасположенность превышает это пороговое значение.
Впервые такая полигенная модель шизофрении была предложена в 1967 году одним из основателей современной психиатрической генетики Ирвингом Готтесманом, внесшим также значительный вклад в доказательство наследственной природы болезни. С точки зрения приверженцев модели CV сохранение высокой частоты каузальных вариантов шизофрении в популяции на протяжении многих поколений может иметь несколько объяснений. Во-первых, каждый отдельный такой вариант имеет довольно незначительное влияние на фенотип, такие «квази-нейтральные» варианты могут быть невидимы для отбора и оставаться распространенными в популяциях. Особенно это касается популяций с низкой эффективной численностью, где влияние случайности не менее важно, чем давление отбора — к таковым относится и популяция нашего вида.
С другой стороны, выдвигались предположения о присутствии в случае шизофрении т. н. балансирующего отбора, т. е. позитивного влияния «шизофренических полиморфизмов» на здоровых носителей. Это не так уж и сложно представить. Известно, например, что для шизоидных личностей с высокой генетической предрасположенностью к шизофрении (которых много среди близких родственников больных), характерен повышенный уровень творческих способностей, что может слегка увеличивать их адаптацию (это показано уже в нескольких работах). Популяционная генетика допускает такую ситуацию, когда положительный эффект каузальных вариантов у здоровых носителей может перевешивать негативные последствия для тех людей, у которых этих «хороших мутаций» оказалось слишком много, что привело к развитию болезни.
Известно, например, что для шизоидных личностей с высокой генетической предрасположенностью к шизофрении (которых много среди близких родственников больных), характерен повышенный уровень творческих способностей, что может слегка увеличивать их адаптацию (это показано уже в нескольких работах). Популяционная генетика допускает такую ситуацию, когда положительный эффект каузальных вариантов у здоровых носителей может перевешивать негативные последствия для тех людей, у которых этих «хороших мутаций» оказалось слишком много, что привело к развитию болезни.
Вторая базовая модель генетической архитектуры шизофрении — модель RV. Она предполагает, что шизофрения — это собирательное понятие и каждый отдельный случай или семья историей заболевания — это отдельная квази-менделевская болезнь, связанная в каждом отдельном случае с уникальными изменениями в геноме. В рамках этой модели каузальные генетические варианты находятся под очень сильным давлением отбора и довольно быстро удаляются из популяции. Но так как в каждом поколении происходит небольшое количество новых мутаций, то между отбором и возникновением каузальных вариантов устанавливается некое равновесие.
Но так как в каждом поколении происходит небольшое количество новых мутаций, то между отбором и возникновением каузальных вариантов устанавливается некое равновесие.
С одной стороны, модель RV может объяснить, почему шизофрения очень хорошо наследуется, но ее универсальных генов до сих пор не найдено: ведь в каждой семье наследуются свои собственные каузальные мутации, а универсальных просто нет. С другой стороны, если руководствоваться этой моделью, то приходится признать, что мутации в сотнях разных генов могут приводить к одному и тому же фенотипу. Ведь шизофрения — заболевание распространенное, а возникновение новых мутаций происходит редко. Например, данные по секвенированию троек отец-мать-ребенок показывают, что в каждом поколении на 6 миллиардов нуклеотидов диплоидного генома возникает лишь 70 новых однонуклеотидных замен, из которых в среднем только несколько теоретически могут оказывать какое-либо влияние на фенотип, а мутации других типов — еще более редкое явление.
Тем не менее, некоторые эмпирические данные косвенно подтверждают такую модель генетической архитектуры шизофрении. Например, в начале 90-х годов было обнаружено, что около одного процента всех больных шизофренией имеют микроделецию в одной из областей 22-ой хромосомы. В подавляющем большинстве случаев эта мутация не наследуется от родителей, а происходит de novo в ходе гаметогенеза. Один из 2000 людей рождается с такой микроделецией, приводящей к разнообразным нарушениям в работе организма, названным «синдромом Ди Джорджи». Для страдающих этим синдромом характерны серьезные нарушения когнитивных функций и иммунитета, часто они сопровождаются гипокальциемией, а также проблемами с сердцем и почками. У четверти больных синдромом Ди Джорджи развивается шизофрения. Заманчиво было бы предположить, что и другие случаи шизофрении объясняются сходными генетическими нарушениями с катастрофическими последствиями.
Например, в начале 90-х годов было обнаружено, что около одного процента всех больных шизофренией имеют микроделецию в одной из областей 22-ой хромосомы. В подавляющем большинстве случаев эта мутация не наследуется от родителей, а происходит de novo в ходе гаметогенеза. Один из 2000 людей рождается с такой микроделецией, приводящей к разнообразным нарушениям в работе организма, названным «синдромом Ди Джорджи». Для страдающих этим синдромом характерны серьезные нарушения когнитивных функций и иммунитета, часто они сопровождаются гипокальциемией, а также проблемами с сердцем и почками. У четверти больных синдромом Ди Джорджи развивается шизофрения. Заманчиво было бы предположить, что и другие случаи шизофрении объясняются сходными генетическими нарушениями с катастрофическими последствиями.
Другим эмпирическим наблюдением косвенно подтверждающим роль de novo мутаций в этиологии шизофрении является связь риска заболеть с возрастом отца. Так, по некоторым данным среди тех, чьим отцам было больше 50 лет на момент рождения, в 3 раза больше больных шизофренией, чем среди тех, чьим отцам было меньше 30.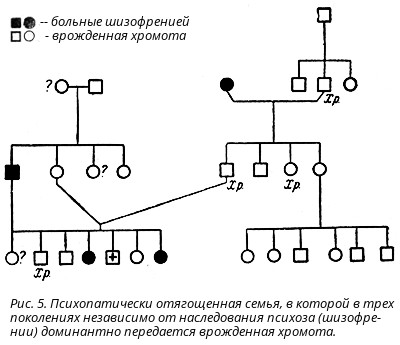 С другой стороны, довольно давно выдвигались гипотезы о связи возраста отца с возникновением de novo мутаций. Такая связь, например, давно установлена для спорадических случаев другой (моногенной) наследственной болезни — ахондроплазии. Эта корреляция совсем недавно была подтверждена вышеупомянутыми данными по секвенированию троек: количество de novo мутаций связано с возрастом отца, но не с возрастом матери. По расчетам ученых от матери ребенок в среднем получает 15 мутаций независимо от ее возраста, а от отца — 25, если ему 20 лет, 55, если ему 35 лет и более 85, если он старше 50. То есть количество de novo мутаций в геноме ребенка увеличивается на две с каждым годом жизни отца.
С другой стороны, довольно давно выдвигались гипотезы о связи возраста отца с возникновением de novo мутаций. Такая связь, например, давно установлена для спорадических случаев другой (моногенной) наследственной болезни — ахондроплазии. Эта корреляция совсем недавно была подтверждена вышеупомянутыми данными по секвенированию троек: количество de novo мутаций связано с возрастом отца, но не с возрастом матери. По расчетам ученых от матери ребенок в среднем получает 15 мутаций независимо от ее возраста, а от отца — 25, если ему 20 лет, 55, если ему 35 лет и более 85, если он старше 50. То есть количество de novo мутаций в геноме ребенка увеличивается на две с каждым годом жизни отца.
Казалось, что вместе эти данные довольно ясно указывают на ключевую роль de novo мутаций в этиологии шизофрении. Однако ситуация на самом деле оказалась гораздо сложнее. Уже после разделения двух основных теорий, на протяжении десятилетий генетика шизофрении находилась в стагнации. Не было получено почти никаких достоверных воспроизводимых данных в пользу одной из них. Ни об общей генетической архитектуре болезни, ни о конкретных вариантах, влияющих на риск развития заболевания. Резкий скачок произошел за последние 7 лет и он связан прежде всего с технологическими прорывами.
Не было получено почти никаких достоверных воспроизводимых данных в пользу одной из них. Ни об общей генетической архитектуре болезни, ни о конкретных вариантах, влияющих на риск развития заболевания. Резкий скачок произошел за последние 7 лет и он связан прежде всего с технологическими прорывами.
В поисках генов
Секвенирование первого генома человека, последующее усовершенствование технологий секвенирования, а затем появление и повсеместное внедрение высокопроизводительного секвенирования позволили наконец получить более или менее полное представление о структуре генетической вариабельности в человеческой популяции. Эта новая информация сразу стала использоваться для полномасштабного поиска генетических детерминант предрасположенности к тем или иным заболеваниям, в том числе и к шизофрении.
Строятся подобные исследования примерно так. Сначала собирается выборка неродственных больных людей (cases) и примерно такая же по размеру выборка неродственных здоровых индивидуумов (controls). У всех этих людей определяется наличие тех или иных генетических вариантов — как раз в последние 10 лет у исследователей появилась возможность определять их на уровне целых геномов. Затем производится сравнение частоты встречаемости каждого из определенных вариантов между группами больных людей и группой контроля. Если при этом удается найти статистически достоверное обогащение того или иного варианта у носителей, его называют ассоциацией. Таким образом среди необъятного числа существующих генетических вариантов находятся те, которые связаны с развитием болезни.
У всех этих людей определяется наличие тех или иных генетических вариантов — как раз в последние 10 лет у исследователей появилась возможность определять их на уровне целых геномов. Затем производится сравнение частоты встречаемости каждого из определенных вариантов между группами больных людей и группой контроля. Если при этом удается найти статистически достоверное обогащение того или иного варианта у носителей, его называют ассоциацией. Таким образом среди необъятного числа существующих генетических вариантов находятся те, которые связаны с развитием болезни.
Важной величиной, характеризующей эффект ассоциированного с болезнью варианта, является OD (odds ratio, отношение рисков), которое определяется как отношение шансов заболеть у носителей данного варианта по сравнению с теми людьми, у которых он отсутствует. Если величина OD варианта равна 10, это означает следующее. Если взять случайную группу носителей варианта и равную ей группу людей, у которых данный вариант отсутствует, окажется, что в первой группе больных будет в 10 раз больше, чем во второй. При этом чем ближе OD к единице у данного варианта, тем бóльшая выборка нужна для того, чтобы достоверно подтвердить то, ассоциация действительно существует, — что это генетический вариант действительно влияет на развитие болезни.
При этом чем ближе OD к единице у данного варианта, тем бóльшая выборка нужна для того, чтобы достоверно подтвердить то, ассоциация действительно существует, — что это генетический вариант действительно влияет на развитие болезни.
Подобные работы позволили к настоящему времени обнаружить по всему геному более десятка субмикроскопических делеций и дупликаций, ассоциированных с шизофренией (их называют CNV — copy number variations, одна из CNV как раз вызывает уже известный нам синдром Ди Джорджи). Для обнаруженных CNV, вызывающих шизофрению, OD колеблется в интервале от 4 до 60. Это высокие значения, однако из-за чрезвычайной редкости даже суммарно все они объясняют только очень небольшую часть наследуемости шизофрении в популяции. Что же отвечает за развитие болезни у всех остальных?
После сравнительно неудачных попыток найти такие CNV, которые бы вызывали развитие болезни не в нескольких редких случаях, а у значительной части популяции, сторонники «мутационной» модели возлагали большие надежды на другой тип экспериментов. В них сравнивают у больных шизофренией и здоровых контролей не наличие массивных генетических перестроек, а полные последовательности геномов или экзомов (совокупностей всех кодирующих белки последовательностей). Такие данные, получаемые с использованием высокопроизводительного секвенирования, позволяют находить редкие и уникальные генетические особенности, которые невозможно обнаружить другими методами.
В них сравнивают у больных шизофренией и здоровых контролей не наличие массивных генетических перестроек, а полные последовательности геномов или экзомов (совокупностей всех кодирующих белки последовательностей). Такие данные, получаемые с использованием высокопроизводительного секвенирования, позволяют находить редкие и уникальные генетические особенности, которые невозможно обнаружить другими методами.
Удешевление секвенирования сделало в последние годы возможным эксперименты такого типа на довольно больших выборках — включающих в последних работах несколько тысяч больных и столько же здоровых контролей. Каков результат? Увы, пока удалось обнаружить лишь один ген, редкие мутации в котором достоверно ассоциированы с шизофренией — это ген SETD1A, кодирующий один из важных белков, участвующих в регуляции транскрипции. Как и в случае с CNV, проблема тут та же самая: мутации в гене SETD1A не могут объяснять сколько-нибудь значимой части наследуемости шизофрении из-за того, что они просто очень редкие.
Есть указания на то, что существуют и другие редкие и уникальные варианты, которые влияют на предрасположенность к шизофрении. И дальнейшее увеличение выборок в экспериментах с использованием секвенирования должно помочь отыскать некоторые из них. Однако, несмотря на то, что исследование редких вариантов еще может принести некоторое количество ценной информации (особенно эта информация будет важна для создания клеточных и животных моделей шизофрении), большинство ученых в настоящее время сходятся во мнении, что редкие варианты играют лишь второстепенную роль в наследуемости шизофрении, а модель CV намного лучше описывает генетическую архитектуру болезни. Убежденность в верности CV модели пришла прежде всего с развитием исследований типа GWAS, о которых мы подробно расскажем во второй части. Коротко говоря, исследования такого типа позволили обнаружить ту самую распространенную генетическую изменчивость, описывающую значительную долю наследуемости шизофрении, существование которой предсказывалось моделью CV.
Дополнительным подтверждением CV модели для шизофрении является связь между уровнем генетической предрасположенности к шизофрении и так называемыми расстройствами шизофренического спектра. Еще ранние исследователи шизофрении заметили, что среди родственников больных шизофренией часто встречаются не только другие больные шизофренией, но и «эксцентрические» личности со странностями характера и симптоматикой сходной с шизофренической, но выраженной менее ярко. Впоследствии подобные наблюдения привели к концепции, согласно которой существует целый набор болезней, для которых характерны более или менее выраженные нарушения в восприятии реальности. Эта группа болезней получила название расстройства шизофренического спектра. Помимо различных форм шизофрении к ним относят бредовые расстройства, шизотипическое, параноидное и шизоидное расстройства личности, шизоаффективное расстройство и некоторые другие патологии. Готтесман, предлагая свою полигенную модель шизофрении, предположил, что у людей с субпороговыми значениями предрасположенности к болезни могут развиваться другие патологии шизофренического спектра, причем тяжесть заболевания коррелирует с уровнем предрасположенности.
Если эта гипотеза верна, логично предположить, что генетические варианты, обнаруженные как ассоциированные с шизофренией, будут обогащены и среди людей, страдающих расстройствами шизофренического спектра. Для оценки генетической предрасположенности каждого отдельного человека используется специальная величина, называемая уровнем полигенного риска (polygenic risk score). Уровень полигенного риска учитывает суммарные вклад всех идентифицированных в GWAS распространенных рискованных вариантов, имеющихся в геноме данного человека, в предрасположенность к болезни. Оказалось, что, как и предсказывала модель CV, значения уровня полигенного риска коррелируют не только с самой шизофренией (что тривиально), но и с другими болезнями шизофренического спектра, причем тяжелым типам расстройств соответствуют более высокие уровни полигенного риска.
И все-таки остается одна проблема — феномен «старых отцов». Если большая часть эмпирических данных подтверждает полигенную модель шизофрении, как согласовать с ней давно известную связь между возрастом отцовства и риском детей заболеть шизофренией?
Некогда было выдвинуто изящное объяснение этого феномена с точки зрения модели CV. Предполагалось, что позднее отцовство и шизофрения не являются соответственно причиной и следствием, а представляют собой два следствия общей причины, а именно генетической предрасположенности поздних отцов к шизофрении. С одной стороны, высокий уровень предрасположенности к шизофрении может коррелировать у здоровых мужчин с более поздним отцовством. С другой стороны, очевидно, что высокая предрасположенность отца предопределяет повышенную вероятность того, что его дети заболеют шизофренией. Выходит, что мы можем иметь дело с двум независимыми корелляциями, а значит накопление мутаций в предшественниках сперматозоидов у мужчин может почти никак не влиять на развитие шизофрении у их потомков. Недавно полученные результаты моделирования, учитывающего эпидемиологические данные, а также свежие молекулярные данные по частоте de novo мутаций, хорошо согласуются именно с таким объяснением феномена «старых отцов».
Предполагалось, что позднее отцовство и шизофрения не являются соответственно причиной и следствием, а представляют собой два следствия общей причины, а именно генетической предрасположенности поздних отцов к шизофрении. С одной стороны, высокий уровень предрасположенности к шизофрении может коррелировать у здоровых мужчин с более поздним отцовством. С другой стороны, очевидно, что высокая предрасположенность отца предопределяет повышенную вероятность того, что его дети заболеют шизофренией. Выходит, что мы можем иметь дело с двум независимыми корелляциями, а значит накопление мутаций в предшественниках сперматозоидов у мужчин может почти никак не влиять на развитие шизофрении у их потомков. Недавно полученные результаты моделирования, учитывающего эпидемиологические данные, а также свежие молекулярные данные по частоте de novo мутаций, хорошо согласуются именно с таким объяснением феномена «старых отцов».
Таким образом, в настоящий момент можно считать, что убедительных аргументов в пользу «мутационной» RV модели шизофрении уже почти не осталось. А значит ключ к этиологии болезни лежит в том, какой именно набор распространенных полиморфизмов вызывает шизофрению в соответсвии с CV-моделью. Тому, как этот набор ищут генетики и что им уже удалось обнаружить, будет посвящена вторая часть нашей истории.
А значит ключ к этиологии болезни лежит в том, какой именно набор распространенных полиморфизмов вызывает шизофрению в соответсвии с CV-моделью. Тому, как этот набор ищут генетики и что им уже удалось обнаружить, будет посвящена вторая часть нашей истории.
Аркадий Голов
Является ли шизофрения наследственной? Генетика и другие причины
Шизофрения — серьезное психическое заболевание, классифицируемое как психотическое расстройство. Психоз влияет на мышление, восприятие и самоощущение человека.
По данным Национального альянса по психическим заболеваниям (NAMI), шизофренией страдает примерно 1 процент населения США, причем мужчин несколько больше, чем женщин.
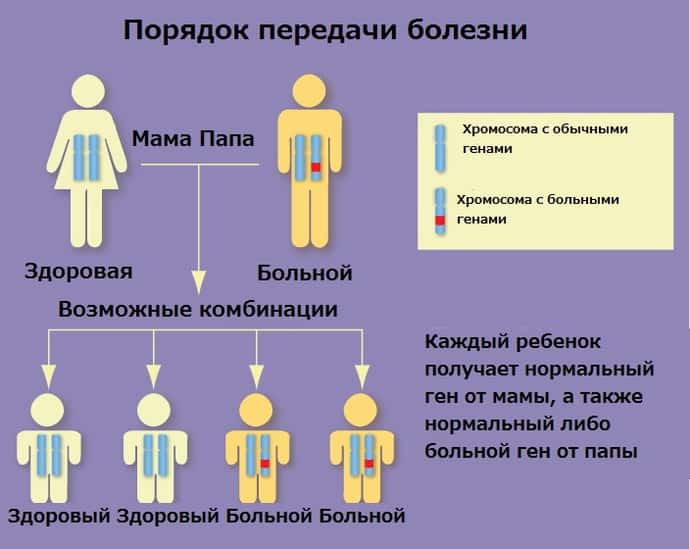
Наличие родственника первой степени (FDR) с шизофренией является одним из самых больших рисков для расстройства.
В то время как риск составляет 1 процент в общей популяции, наличие FDR, такого как родитель или родной брат с шизофренией, увеличивает риск до 10 процентов.
Риск возрастает до 50 процентов, если у обоих родителей диагностирована шизофрения, и от 40 до 65 процентов, если заболевание диагностировано у однояйцевого близнеца.
Исследование, проведенное в Дании в 2017 году на основе общенациональных данных о более чем 30 000 близнецов, оценивает наследуемость шизофрении на уровне 79 процентов.
Исследование пришло к выводу, что, исходя из 33-процентного риска для однояйцевых близнецов, уязвимость к шизофрении основана не только на генетических факторах.
Хотя риск шизофрении выше для членов семьи, в справочнике Genetics Home Reference указано, что у большинства людей, у которых есть близкие родственники, страдающие шизофренией, у них не разовьется это заболевание.
Наряду с генетикой к другим потенциальным причинам шизофрении относятся:
- Окружающая среда. Воздействие вирусов или токсинов или недоедание до рождения может увеличить риск шизофрении.
- Химия мозга. Проблемы с химическими веществами мозга, такими как нейромедиаторы дофамин и глутамат, могут способствовать шизофрении.
- Употребление психоактивных веществ.
 Употребление подростками и молодыми людьми изменяющих сознание (психоактивных или психотропных) препаратов может повышать риск шизофрении.
Употребление подростками и молодыми людьми изменяющих сознание (психоактивных или психотропных) препаратов может повышать риск шизофрении. - Активация иммунной системы. Шизофрения также может быть связана с аутоиммунными заболеваниями или воспалением.
До 2013 года шизофрения была разделена на пять подтипов в качестве отдельных диагностических категорий. Шизофрения теперь один диагноз.
Хотя подтипы больше не используются в клинической диагностике, названия подтипов могут быть известны людям, у которых был диагностирован до DSM-5 (в 2013 г.). Эти классические подтипы включали:
- параноидальный, с такими симптомами, как бред, галлюцинации и дезорганизованная речь
- гебефренический или дезорганизованный, с такими симптомами, как плоский аффект, нарушения речи и дезорганизованное мышление
- недифференцированный, с симптомами, отражающими поведение, применимое более чем к одному типу
- остаточный, с симптомами, интенсивность которых уменьшилась с момента предыдущего диагноза
- кататонический, с симптомами обездвиженности, мутизма или ступора 5, чтобы поставить диагноз шизофрении, должны присутствовать два или более из следующих признаков в течение 1-месячного периода.

Хотя бы один должен быть номером 1, 2 или 3 в списке:
- бред
- галлюцинации
- дезорганизованная речь
- грубая дезорганизация или кататоническое поведение
- негативные симптомы (снижение эмоционального выражения или мотивации)
DSM-5 — Диагностическое и статистическое руководство по психическим расстройствам IV, руководство, опубликованное Американской психиатрической ассоциацией и используется медицинскими работниками для диагностики психических расстройств.
Исследования показали, что наследственность или генетика могут быть важным фактором, способствующим развитию шизофрении.
Хотя точная причина этого сложного расстройства неизвестна, люди, у которых есть родственники, больные шизофренией, как правило, имеют более высокий риск ее развития.
Является ли шизофрения наследственной? Генетика и другие причины
Шизофрения — серьезное психическое заболевание, классифицируемое как психотическое расстройство.
 Психоз влияет на мышление, восприятие и самоощущение человека.
Психоз влияет на мышление, восприятие и самоощущение человека.По данным Национального альянса по психическим заболеваниям (NAMI), шизофренией страдает примерно 1 процент населения США, причем мужчин несколько больше, чем женщин.
Наличие родственника первой степени (FDR) с шизофренией является одним из самых больших рисков для расстройства.
В то время как риск составляет 1 процент в общей популяции, наличие FDR, такого как родитель или родной брат с шизофренией, увеличивает риск до 10 процентов.
Риск возрастает до 50 процентов, если у обоих родителей диагностирована шизофрения, и от 40 до 65 процентов, если заболевание диагностировано у однояйцевого близнеца.
Исследование, проведенное в Дании в 2017 году на основе общенациональных данных о более чем 30 000 близнецов, оценивает наследуемость шизофрении в 79 лет.процент.
Исследование пришло к выводу, что, исходя из 33-процентного риска для однояйцевых близнецов, уязвимость к шизофрении основана не только на генетических факторах.

Хотя риск шизофрении выше для членов семьи, в справочнике Genetics Home Reference указано, что у большинства людей, у которых есть близкие родственники, страдающие шизофренией, у них не разовьется это заболевание.
Наряду с генетикой к другим потенциальным причинам шизофрении относятся:
- Окружающая среда. Воздействие вирусов или токсинов или недоедание до рождения может увеличить риск шизофрении.
- Химия мозга. Проблемы с химическими веществами мозга, такими как нейромедиаторы дофамин и глутамат, могут способствовать шизофрении.
- Употребление психоактивных веществ. Употребление подростками и молодыми людьми изменяющих сознание (психоактивных или психотропных) препаратов может повышать риск шизофрении.
- Активация иммунной системы. Шизофрения также может быть связана с аутоиммунными заболеваниями или воспалением.
До 2013 года шизофрения была разделена на пять подтипов в качестве отдельных диагностических категорий.
 Шизофрения теперь один диагноз.
Шизофрения теперь один диагноз.Хотя подтипы больше не используются в клинической диагностике, названия подтипов могут быть известны людям, у которых был диагностирован до DSM-5 (в 2013 г.). Эти классические подтипы включали:
- параноидальный, с такими симптомами, как бред, галлюцинации и дезорганизованная речь
- гебефренический или дезорганизованный, с такими симптомами, как плоский аффект, нарушения речи и дезорганизованное мышление
- недифференцированный, с симптомами, отражающими поведение, применимое более чем к одному типу
- остаточный, с симптомами, интенсивность которых уменьшилась с момента предыдущего диагноза
- кататонический, с симптомами обездвиженности, мутизма или ступора 5, чтобы поставить диагноз шизофрении, должны присутствовать два или более из следующих признаков в течение 1-месячного периода.
Хотя бы один должен быть номером 1, 2 или 3 в списке:
- бред
- галлюцинации
- дезорганизованная речь
- грубая дезорганизация или кататоническое поведение
- негативные симптомы (снижение эмоционального выражения или мотивации)
DSM-5 — Диагностическое и статистическое руководство по психическим расстройствам IV, руководство, опубликованное Американской психиатрической ассоциацией и используется медицинскими работниками для диагностики психических расстройств.


 Ибо исследованиями доказано, что четыре упомянутых средовых фактора повышают вероятность возникновения шизофрении. Даже у людей без повышенной генетической предрасположенности к развитию шизофрении.
Ибо исследованиями доказано, что четыре упомянутых средовых фактора повышают вероятность возникновения шизофрении. Даже у людей без повышенной генетической предрасположенности к развитию шизофрении. В статье, опубликованной в специальном выпуске Nature, посвященном шизофрении, Van Os пишет о взаимодействии генетических и средовых факторов.
В статье, опубликованной в специальном выпуске Nature, посвященном шизофрении, Van Os пишет о взаимодействии генетических и средовых факторов.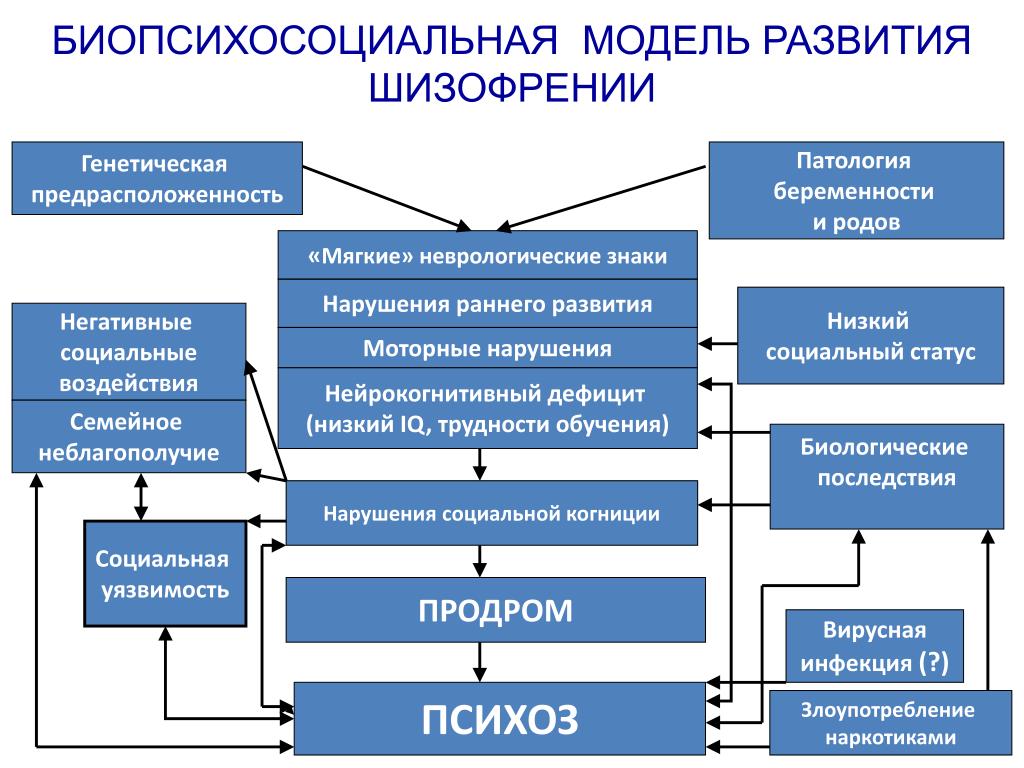
 Читатель не понимает, что открыт уже пятидесятый ген шизофрении, или что аномально засветился уже который отдел головного мозга у пациента с шизофренией. Нейросканирование в целом пока тоже дало немного. «»Биооптимизм»» иссяк, и требуется иной подход.
Читатель не понимает, что открыт уже пятидесятый ген шизофрении, или что аномально засветился уже который отдел головного мозга у пациента с шизофренией. Нейросканирование в целом пока тоже дало немного. «»Биооптимизм»» иссяк, и требуется иной подход.
 Сейчас мы планируем в подобных исследованиях проанализировать генетическую составляющую»».
Сейчас мы планируем в подобных исследованиях проанализировать генетическую составляющую»». Некоторые люди слышат голоса и прекрасно функционируют, а некоторые, услышав их пару раз, впадают в панику и бегут к психиатру. Так что все относительно»».
Некоторые люди слышат голоса и прекрасно функционируют, а некоторые, услышав их пару раз, впадают в панику и бегут к психиатру. Так что все относительно»». Здесь намного больше доказательств, чем дает молекулярная генетика шизофрении. Пришло время для смены парадигмы, и в том числе поэтому мы теперь можем писать на эту тему в Nature»».
Здесь намного больше доказательств, чем дает молекулярная генетика шизофрении. Пришло время для смены парадигмы, и в том числе поэтому мы теперь можем писать на эту тему в Nature»». От этого Вам следует отказаться. Но нередко мы загоняем себя психически в негативную спираль, забывая при этом, что контакты и социальная сеть могут вызвать позитивные чувства и породить оптимизм. С этой целью разработаны специальные формы психотерапии, и последние исследования показывают, что это очень хорошо для Вашего здоровья»».
От этого Вам следует отказаться. Но нередко мы загоняем себя психически в негативную спираль, забывая при этом, что контакты и социальная сеть могут вызвать позитивные чувства и породить оптимизм. С этой целью разработаны специальные формы психотерапии, и последние исследования показывают, что это очень хорошо для Вашего здоровья»».
 Как у неврологов есть четко выделенные болезни головного мозга, так и психиатры хотели что-то такое, что можно было бы лечить таблетками. Ну, и чтобы отделиться от усиливающейся психологии, потому что психологи не имеют права назначать лекарства. Тогда критерии шизофрении были настолько заужены, что под них попадали лишь самые тяжелые больные. Для менее тяжелых психотических синдромов были созданы другие диагностические категории. Сейчас ученые-социологи работают над реконструкцией этой истории, и это важно, потому что мы тогда увидим, как мы в западном мире смотрим на «»сумасшествие»».
Как у неврологов есть четко выделенные болезни головного мозга, так и психиатры хотели что-то такое, что можно было бы лечить таблетками. Ну, и чтобы отделиться от усиливающейся психологии, потому что психологи не имеют права назначать лекарства. Тогда критерии шизофрении были настолько заужены, что под них попадали лишь самые тяжелые больные. Для менее тяжелых психотических синдромов были созданы другие диагностические категории. Сейчас ученые-социологи работают над реконструкцией этой истории, и это важно, потому что мы тогда увидим, как мы в западном мире смотрим на «»сумасшествие»». В рабочую группу по психозам, помимо меня, входят десять американцев, один немец и один британец. После трех лет совместной работы мы научились достигать согласия»».
В рабочую группу по психозам, помимо меня, входят десять американцев, один немец и один британец. После трех лет совместной работы мы научились достигать согласия»». Это декларируется, но на самом деле это неправда»».
Это декларируется, но на самом деле это неправда»». Хотя в Азии дела идут очень быстро. В Японии с 2002 шизофрения называется integration dysregulation syndrome («»синдром дисрегуляции интегративных процессов»»). Изменено название и в Гонконге — на thought-perception dysregulation syndrome («»синдром дисрегуляции мышления и восприятия»»). За ними последует Южная Корея. Там название имеет большое значение, потому что «»шизофрения»» несет в себе оттенок мистификации. Тот, кто в азиатской культуре – прежде всего в Японии – получает этот ярлык, в действительности получает приказ покончить с собой»».
Хотя в Азии дела идут очень быстро. В Японии с 2002 шизофрения называется integration dysregulation syndrome («»синдром дисрегуляции интегративных процессов»»). Изменено название и в Гонконге — на thought-perception dysregulation syndrome («»синдром дисрегуляции мышления и восприятия»»). За ними последует Южная Корея. Там название имеет большое значение, потому что «»шизофрения»» несет в себе оттенок мистификации. Тот, кто в азиатской культуре – прежде всего в Японии – получает этот ярлык, в действительности получает приказ покончить с собой»». В 2010, четвертый год подряд, врачебное сообщество Нидерландов называет его лучшим психиатром страны. Van Os также является членом рабочей группы по разработке раздела психотических расстройств DSM-V.
В 2010, четвертый год подряд, врачебное сообщество Нидерландов называет его лучшим психиатром страны. Van Os также является членом рабочей группы по разработке раздела психотических расстройств DSM-V. Употребление подростками и молодыми людьми изменяющих сознание (психоактивных или психотропных) препаратов может повышать риск шизофрении.
Употребление подростками и молодыми людьми изменяющих сознание (психоактивных или психотропных) препаратов может повышать риск шизофрении.
 Психоз влияет на мышление, восприятие и самоощущение человека.
Психоз влияет на мышление, восприятие и самоощущение человека.
 Шизофрения теперь один диагноз.
Шизофрения теперь один диагноз.